ОГЛАВЛЕНИЕ
Неоваскулярная глаукома часто встречающая патология, возникает вследствие рубеоза радужной оболочки в глазу. Обычно болезнь протекает бессимптомно, однако бывает боль, легкий зуд, покраснение и постепенное снижение зрения.
Главной причиной появления неоваскулярной глаукомы есть непроходимость центральной вены в сетчатке, также часто её провоцирует сахарный диабет. Методы лечения патологии в зависимости от состояния запущенности могут быть консервативными или хирургическими.
В любом случае лучше всего обращаться к офтальмологу и вовремя диагностировать болезнь. В данной статье мы поговорим именно о таком виде глаукомы как неоваскулярная, рассмотрим её причины, симптомы, методы диагностики и лечения.
Неоваскулярная глаукома

Источник: ophthalmocenter.ru
Возникающие гипоксические зоны сетчатки продуцируют вазопролиферативные факторы в процессе реваскуляризации этих областей.
Кроме прогрессирующей неоваскуляризации сетчатки (пролиферативной ретинопатии), факторы гипоксии также распространяются и на передний сегмент глаза, вызывая рубеоз радужки и формирование фиброваскулярной мембраны в угле передней камеры.
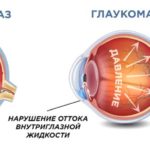
Последний фактор затрудняет отток водянистой влаги при наличии открытого угла и позднее приводит к вторичной закрытоугольной глаукоме, резистентной к разным видам лечения. Профилактикой неоваскулярной глаукомы может стать своевременная лазерная фотокоагуляция ишемических зон сетчатки.
Неоваскулярная глаукома встречается довольно часта и обусловлена рубеозом радужки (неоваскуляризацией радужки).
Чаще всего патогенез заболевания обусловлен серьезной хронической ишемией сетчатки. При этом возникают зоны гипоксии, клетки которых в процессе реваскуляризации продуцируют особые вещества, вызывающие вазопролиферацию.
Помимо прогрессирующей неоваскуляризации в зоне сетчатки, эти же вещества воздействуют и на передний сегмент глазного яблока. В результат возникает рубеоз радужки, формируется фиброваскулярная мембрана в угле передней камеры.
Все это приводит к нарушению оттока водянистой влаги из глаза, а затем и ко вторичной закрытоугольной глаукоме, которая оказывается резистентной к большинству типов лечения. Профилактикой этого типа глаукомы является ранняя фотокоагуляция при помощи лазера ишемических зон сетчатки.
Принято считать, что новообразованная сосудистая сеть служит реакцией на дефицит кровоснабжения сетчатки и призвана компенсировать ишемию. Согласно этой точке зрения, в зонах сетчатки, испытывающих постоянную нехватку кислорода, вырабатываются особые вещества, которые инициируют разрастание (пролиферацию) сосудистых структур.
В пролиферативный процесс постепенно вовлекаются передние отделы глазного яблока: возникает рубеоз радужной оболочки, формируется волокнисто-сосудистая мембрана, которая даже при открытом угле передней камеры глаза резко осложняет дренирование (отвод жидкости), что, в свою очередь, приводит к повышению внутриглазного давления.
Развивается вторичная закрытоугольная глаукома, – как правило, терапевтически резистентная, независимо от характера и интенсивности лечения.
Неоваскуляризация – это процесс, при котором в радужной оболочке и области дренирующих каналов образовываются новые патологические сосуды. Этот защитный механизм срабатывает для компенсации ишемии.
Начало неоваскулярной глаукоме дает недостаточное снабжение глаза кислородом и питанием. К развитию заболевания могут привести и такие предрасполагающие факторы, а именно:
- диабетическая ретинопатия;
- тромбоз;
- сужение сонных артерий;
- новообразования;
- воспалительные процессы;
- отслойка сетчатки.
Классификация неоваскулярной глаукомы

- сосудистая. Возникает на фоне закупорки капилляров;
- воспалительная. Формируется в результате различных раздражений глаза механического, химического или радиационного характера;
- неопластическая. Появляется на фоне опухолевых процессов;
- травматическая. Возникает после контузий и ран;
- послеоперационная. Осложнение хирургических вмешательств на глазах по поводу катаракты или пересадки роговицы. Патология носит временный характер;
- неоваскулярная. Возникает из-за рубеоза радужки. Часто появляется у людей с сахарным диабетом и атеросклерозом сонных артерий;
- ювениальная. Развивается в молодом возрасте;
- факогенная. Чаще появляется у людей преклонного возраста. Связана с изменением размера и местом расположения хрусталика;
- врожденная. Связана с аномалиями развития структур глаза;
- увеальная. Еще ее называют дегенеративной формой. Возникает на фоне ретинопатий.
Стадии болезни
Неоваскулярная глаукома развивается в три основных стадии:
- Рубеоз. Характеризуется разрастанием капилляров по радужке. На этом этапе показатели ВГД еще остаются в норме.
- Открытоугольная глаукома. Кровеносные сосуды разрастаются еще больше, покрывая все новые структуры глазного яблока.
- Закрытоугольная глаукома. Присутствует глазная гипертензия. Появляются сильнейшие болевые ощущения и значительно снижается острота зрения.
Значительный период времени заболевание может протекать бессимптомно.
В некоторых случаях пациенты могут жаловаться на появление таких симптомов:
- покраснение глаз;
- отек;
- болевой синдром;
- ухудшение зрения.
Лечебная терапия в первую очередь направлена на борьбу с болевыми ощущениями и глазной гипертонией. Заболевание быстро прогрессирует и с трудом поддается лечения, поэтому врачи отмечают неблагоприятный прогноз неоваскулярной глаукомы.
Терапия должна быть направлена на борьбу с основной патологией, вызвавшей этот процесс. Если у человека присутствует сахарный диабет, тогда все силы должны быть направлены на нормализацию уровня глюкозы в крови во избежание разрушительного воздействия на кровеносные сосуды.
Причины неоваскулярной глаукомы
Примерно в 36% случаев нарушение кровотока в сетчатке связано с окклюзией ее центральной вены. При этом у половины пациентов с таким заболеванием развивается неоваскулярная глаукома. При флуоресцентной ангиографии можно выявить обширное свечение контраста в периферической области сетчатки.
Это является признаком высокого риска развития неоваскулярного типа глаукомы. Обычно после заболевания глаукому выявляют через три месяца (так называемая стодневная глаукома). При этом сроки повышения внутриглазного давления могут различаться от месяца до двух лет.
Однако после удаления катаракты риск развития глаукомы увеличивается. Только регулярная диспансеризация в течение первого месяца после экстракции катаракты помогает выявить ранние признаки рубеоза радужки. К ускорению развития рубеоза радужки может привести витрэктомия в зоне плоской части цилиарного тела.
Другими причинами формирования витреоретинальной глаукомы являются: сужение сонной артерии, центральной артерии сетчатки, старые отслойки сетчатки, внутриглазные опухоли и хроническое воспаление.
Нарушение кровообращения при окклюзии центральной вены сетчатки встречается в 36% случаев всей сосудистой патологии. Приблизительно в 50% случаев у таких пациентов развивается неоваскулярная глаукома.
Обширное свечение контраста по периферии сетчатки на уровне капилляров при флуоресцентной ангиографии — самое ценное свидетельство возможного риска развития неоваскулярной глаукомы, хотя в ряде случаев отсутствие ишемических зон при исследовании не означает, что они не могут появиться.
Глаукому обычно выявляют через 3 мес после заболевания (100-дневная глаукома), в среднем от 4 нед до 2 лет.
При сахарном диабете неоваскулярная глаукома развивается в 32% случаев. Пациенты с диабетом в течение 10 или более лет, сопровождающимся пролиферативной ретинопатией, составляют группу особого риска.
Другие причины: сужение сонной и центральной артерий сетчатки, внутриглазные опухоли, старые отслойки сетчатки и хроническое внутриглазное воспаление.
Одним из основных установленных факторов, вызывающих неоваскуляризацию, является окклюзия (перекрытие, непроходимость) центральной сетчаточной вены. Примерно у половины пациентов с такой клинической картиной рано или поздно выявляется неоваскулярная глаукома.
На повышенный риск подобного развития событий указывает, в частности, свечение контрастного вещества при особом рентгеновском исследовании сосудистой системы – флюоресцентной ангиографии сетчатки; с другой стороны, отсутствие этого признака не исключает вероятность ишемии.
Обычно глаукома может быть клинически диагностирована через три с небольшим месяца после перекрытия центральной вены сетчатки (отсюда меткое неофициальное название «100-дневная глаукома»), однако иногда этот период достигает 2 лет.
Некоторые процедуры, – например, панретинальная лазерная коагуляция, – способны снизить вероятность развития неоваскулярной глаукомы, другие, напротив, эту вероятность повышают (например, удаление стекловидного тела или катаракты с повреждением задней капсулы).
Поэтому крайне важно после офтальмохирургического вмешательства регулярно обследоваться у наблюдающего врача, особенно в течение первого месяца, когда риск рубеоза максимален.
Кроме того, к развитию неоваскулярной глаукомы могут приводить внутриглазные онкологические заболевания и воспалительные процессы, отслоения сетчатки, затруднения артериального кровотока.
Повышение внутриглазного давления может возникнуть вследствие следующих причин:
- кератит;
- увеит;
- склерит;
- помутнение хрусталика;
- сдвиг хрусталика;
- дистрофия глаза;
- контузия, ранение или ожог;
- новообразования;
- побочное действие некоторых препаратов: сульфаниламидов, гормонов, а также средств, расширяющих зрачок;
- аномалии развития зрительного аппарата;
- сахарный диабет, сопровождающийся ретинопатией;
- тромбоз вен сетчатки;
- атеросклероз сонных артерий;
- оперативные вмешательства по поводу пересадки роговицы или лечения катаракты.
Глаукома делится на закрытоугольный и открытоугольный тип. Для открытоугольной глаукома характерны такие провоцирующие факторы:
- травмы глаза, которые могли случиться много лет назад;
- ирит – воспаление радужки;
- катаракта;
- диабетическая ретинопатия;
- побочное действие стероидных противовоспалительных средств;
- отслойка сетчатки.
Открытоугольный тип обычно остается незамеченным до стадии сужения полей зрения. Опасность заболевания связана с тем, что зрение постепенно снижается с периферии. Кроме этого, больше нет никаких других симптомов.
Этиология
Развитие неоваскулярной глаукомы связано с нарушением кровоснабжения сетчатки вследствие диабетической ретинопатии (30—40% случаев), ишемической формы тромбоза центральной вены сетчатки (менее 40% случаев), окклюзии центральной артерии сетчатки и ее ветвей, хронических увеитов, отслойки сетчатки, поражения каротидных артерий.
Неоваскулярная глаукома может возникать после лучевой терапии злокачественных опухолей глаза.
Патогенез
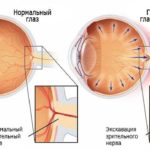
Повышение ВГД при неоваскулярной глаукоме обусловлено появлением новообразованных сосудов и образованием фиброваскулярной ткани в области УПК. В результате рубцовых изменений фиброваскулярной ткани формируются гониосинехии и возникает полная облитерация УПК.
Причиной неоваскуляризации переднего отдела глаза служит вазоформативные факторы, образующиеся при хронической гипоксии сетчатки. При этом на первом этапе возникает рубеоз зрачкового края радужки, который постепенно распространяется по всей его поверхности; повышение ВГД не наблюдается.
При распространении неоваскуляризации в УПК ВГД повышается по открытоугольному типу, а затем (при облитерации УПК) — по типу хронической закрытоугольной глаукомы.
Клинические признаки и симптомы

Нередко наблюдается болевой синдром, отек роговицы, инъекция сосудов эписклеры, внутриглазные кровоизлияния (гифема, гемофтальм).
Для заболевания характерно бессимптомное течение. Пациенты лишь отмечают стабильное ухудшение зрительной функции. Главными особенностями этого заболевания являются следующие характеристики:
- одностороннее поражение. При первичной глаукоме же обычно страдают оба глаза;
- возможность резкого ухудшения зрения;
- вероятность развития как открытоугольной, так закрытоугольной формы;
- с помощью своевременной адекватной терапии можно полностью восстановить зрение.
Заболевание характеризуется инвертированным типом повышения ВГД. Утром наблюдаются нормальные показатели, тогда как к вечеру глазное давление повышается. Течение вторичной формы, по сути, не отличается от проявлений первичной глаукомы.
Пациентов беспокоят следующие симптомы:
- появление мушек перед глазами;
- выпадение участков поля зрения;
- головные боли со стороны поражённого глаза;
- давящие боли в области надбровных дуг;
- боли в глазнице;
- нечеткое зрение;
- появление ореолов на источнике света;
- увеличение и помутнение глазного яблока.
Для острого приступа глаукомы характерно появлением таких симптомов:
- приступ мигрени;
- сильнейшая боль в глазном яблоке;
- зрачок становится зеленоватым и расширяется;
- при ощупывании присутствует твердость глазного яблока;
- покраснение конъюнктивы, появление кровеносных сосудов;
- светобоязнь;
- слезотечение;
- тошнота и рвота;
- нарушение общего самочувствия, в том числе перевозбуждение и брадикардия.
Рубеоз радужки

- Наличие мелких капилляров по зрачковому краю. Обычно они представлены красными узелками или печками. Их можно не заметить при осмотре без использования большого увеличения.
- Новые сосуды расположены по поверхности радужки радиально, они направлены к углу глаза и могут соединять между собой расширенные кровеносные сосуды. В этой стадии уровень внутриглазного давления находится в норме, а вновь образованные сосуды иногда регрессируют спонтанно или на фоне лечения.
Так как неоваскуляризация передней камеры (без вовлечения зрачка) может быть связана с окклюзией центральной вены сетчатки, следует соблюдать осторожности при выполнении гониоскопии.
При тщательном осмотре с большим увеличением по краю зрачка визуализируются красные пучки или узелки мелких капилляров. По поверхности радужной оболочки новообразованные сосуды ориентированы радиально в направлении угла.
На этом этапе еще нет стойкого существенного повышения внутриглазного давления; более того, возможно спонтанное или обусловленное терапией обратное развитие неоваскулярной сетки.
При появлении новых сосудов в области угла передней камеры визуальное его исследование (гониоскопия) с помощью линз может спровоцировать развитие осложнений и ускорение патологического процесса, поэтому должно выполняться со всей возможной осторожностью.
Лечение рубеоза
На ранних этапах эффективно применяется панретинальная лазерная фотокоагуляция («сплавление», «запаивание»), которая обращает вспять процесс образования сосудистой сетки и, таким образом, предотвращает развитие глаукомы.
Своевременное обращение к специалистам позволит быстро и эффективно решить проблемы вторичной глаукомы с помощью современных лазерных и хирургических мировых методик.
- Панретинальная фотокоагуляция, выполненная на ранних этапах, является эффективным способом обратного развития новообразованных сосудов и предотвращения развития неоваскулярной глаукомы.
- Ретинальная хирургия. Если рубеоз развивается или сохраняется после витрэктомии у пациентов с сахарным диабетом и отслойкой сетчатки, необходимо повторное вмешательство, и при его благоприятном исходе возможен регресс рубеоза. Эффективна также дополнительная панретинальная лазеркоагуляция.
Вторичная открытоугольная глаукома
Обычно новая сосудистая сеть направлена по радиусам к центру радужки; иногда сосуды охватывают смежные структуры, достигая угла передней камеры глаза и образуя фиброваскулярную (волокнисто-сосудистую) диафрагму, которая затрудняет циркуляцию жидкости и становится причиной повышенного внутриглазного давления.
Новообразованные сосуды на радужке имеют обычно поперечное направление, устремляясь к ее корню. Иногда неоваскулярная ткань распространяется на поверхность ресничного тела и склеральной шпоры, проникая в угол передней камеры.
Здесь сосуды разветвляются и формируют фиброваскулярную мембрану, которая блокирует трабекулярную зону и вызывает вторичную открытоугольную глаукому.
Лечение:
- Медикаментозное лечение подобно лечению первичной открытоугольной глаукомы, но следует избегать назначения миотиков. Актуально применение атропина 1% и стероидов в больших дозах для купирования воспалительных явлений и стабилизации процесса.
- Панретинальную фотокоагуляцию выполняют при медикаментозно контролируемом ВГД, хотя это не предотвращает формирование фиброваскулярной мембраны.
Терапевтическая схема, как правило, аналогична таковой при первичных открытоугольных глаукомах, однако нежелательно применение препаратов, суживающих зрачок (миотиков). Напротив, назначают медикаменты обратного действия, – мидриатики (напр., 1% атропин) и противовоспалительные стероидные средства.
Показана и во многих случаях эффективна панретинальная лазерная коагуляция, осуществляемая при медикаментозной стабилизации внутриглазного давления. Однако фиброваскулярная мембрана, как правило, продолжает формироваться.
Вторичная закрытоугольная глаукома

- резкое снижение остроты зрения;
- болевой синдром;
- отечность роговицы вследствие повышенного внутриглазного давления;
- появление кровянистой взвеси в жидких средах, выпот белков из неоваскулярной сетки;
- интенсивный рубеоз радужной оболочки, деформация зрачка;
- наблюдаемые при гониоскопии (осмотр угла) синехии-спайки, закрывающие обзор передней камеры;
Терапия на этой стадии носит паллиативный характер и ограничена купированием болевого синдрома. Общий прогноз неблагоприятен, шансы сохранить зрение невысоки или отсутствуют.
Применяют гипотензивные (снижающие давление) средства, атропин, стероидные противовоспалительные препараты. Миотики противопоказаны.
Когда исчерпываются возможности консервативной терапии, прибегают к хирургическому вмешательству – трабекулэктомии (удаление стяжек) или оперативному дренированию.
Успешная операция в какой-то мере нормализует внутриглазное давление, однако вероятность дальнейшей атрофии и утраты светочувствительности остается высокой, поэтому устранение болевого синдрома само по себе считается достаточным результатом.
Если все перечисленные меры оказываются неэффективными, приходится осуществлять энуклеацию (удаление глазного яблока).
Дифференциальная диагностика
Во время офтальмологического осмотра окулист обращает внимание на такие изменения:
- отек роговицы;
- изменение формы хрусталика. Линза становится мутной и деформируется;
- стекловидное тело и хрусталик теряют свою прозрачность;
- образование спаек.
Следует отличать неоваскулярную глаукому от некоторых заболеваний глаз:
- Первичная застойная закрытоугольная глаукома. Иногда при неоваскулярной глаукоме возникает внезапная боль, отек роговицы, застой.
- При гониоскопии, которую проводят после ликвидации отечных явлений (с использованием глицерола или местных гипотензивных препаратов), угол передней камеры может быть не изменен.
- Воспаление после выполнения витрэктомии пациентам с сахарным диабетом иногда вызывает застой, временное повышение внутриглазного давления, васкуляризацию радужки.
Эти признаки могут быть ошибочно приняты за неоваскулярную глаукому. Чтобы поставить окончательный диагноз, необходимо провести курс активной стероидной терапии.
Общие принципы лечения
Бетаксолол, 0,25—0,5% р-р, в конъюнктивальный мешок по 1 капле 1—2 р/сут, длительно или Тимолол, 0,25—0,5%о р-р, в конъюнктивальный мешок по 1 капле 1— 2 р/сут, длительно.
С течением времени эффективность их применения снижается. При наличии выраженного болевого синдрома и в предоперационном периоде: Ацетазоламид внутрь по 0,25—0,5 г 2— 3 р/сут + Глицерол, 50% р-р, внутрь 1—2 г/кг/сут.
Наиболее эффективным методом лечения служит проведение панретинальной криокоагуляции в сочетании с циклокриотерапией.
На стадии открытоугольной неоваскулярной глаукомы положительный эффект оказывает панретинальная лазерная коагуляция. Возможно проведение операций фистулизирующего типа с использованием имплантатов.
Лечение направлено на снижение внутриглазного давления, уменьшение воспаления, а также на устранение фактора, вызывающего рост сосудов, с помощью панретинальной лазерной коагуляции.
Лечение неоваскулярной глаукомы:
- Срочная панретинальная лазерная коагуляция
- Бета-адреноблокаторы местно (0,5% тимолол)
- Альфа-адреностимуляторы местно (апраклонидин, бримонидин)
- Ингибиторы карбоангидразы внутрь (ацетазоламид)
- Атропин (1 % местно)
- Преднизолон (1% местно)
- Хирургическое лечение (дренирующие трубчатые имплантаты, фистулизирующая операция с назначением фторурацила и митомицина)
- Средства, суживающие зрачок, противопоказаны
Неоваскулярная глаукома не только угрожает зрению, но и смертность при ней выше, чем среди здоровых людей того же возраста. Смерть часто наступает от цереброваскулярных и сердечно-сосудистых осложнений в течение 6-12 мес после постановки диагноза.
Основное лечение вторичной глаукомы – это хирургическое вмешательство, так как медикаментозная терапия оказывается малоэффективной. Все же в некоторых случаях врачи могут начать борьбу с заболеванием с консервативных методик.
Для снижения ВГД два раза в сутки применяют Диакарб. Для купирования воспалительных реакций показаны аппликации Адреналина, а также кортикостероиды. Мидриатики применяются с целью расширения зрачка.
Пациентам рекомендуют по возможности избегать стрессовых ситуаций и обязательно высыпаться. Больным с вторичной глаукомой нельзя поднимать тяжести и ходить в баню.
Также важно следить за положением тела, чтобы предотвратить усиление притока крови к голове. Больным придется регулярно выполнять комплекс специальных упражнений для снижения глазного давления.
Во время острого приступа важно вовремя предпринять мероприятия по оказанию неотложной помощи:
- закапывать Пилокарпин или Тимолол каждые пятнадцать минут в течение первого часа;
- одновременно внутрь принять Диакарб;
- на икроножные мышцы приложить компресс из горчичников;
- срочно доставить больного в офтальмологическое отделение.
Итак, вторичная глаукома – это опасная патология, способная привести к полной абсолютной слепоте. Длительное время заболевание может себя никак не проявлять, по мере прогрессирования патологии ухудшается зрительная функция, видение становится размытым, выпадают участки полей зрения.
При появлении первых симптомов следует обратиться к специалисту. На ранних стадиях патологические изменения имеют обратимые последствия, поэтому медлить с лечением нельзя.
Оценка эффективности лечения
Критерием оценки эффективности лечения служит нормализация ВГД. Осложнения и побочные эффекты лечения При использовании указанных препаратов возможно развитие аллергических реакций и побочных эффектов, свойственных данным ЛС.
Прогноз неблагоприятный. Прогресс ишемии ткани сетчатки приводит к усилению неоваскуляризации не только в заднем отделе, но и в передней камере. Повышенная склонность к развитию кровоизлияний из новообразованных сосудов также ухудшает течение процесса.
Низкая эффективность лечения обусловливает стойкое снижение остроты зрения не только вследствие развития ГОН, но и наличия изменений сетчатки.
Источники: glaziki.com, glazmed.ru, medbe.ru, zrenue.com, moscoweyes.ru, glaucomacentr.ru



Комментарии: