ОГЛАВЛЕНИЕ
Катаракта создаёт эффект расплывчатости, но также может отмечаться боязнь света, затуманенный взгляд и др. Самый оптимальный способ устранения недуга — это хирургическая операция, ведь она проводится за один день и позволяет максимально быстро убрать все симптомы и вернуть зрение.
Врождённый тип катаракты имеет свои особенности, но при диагностировании заболевания у ребёнка нужно учитывать причину появления, также лечить малыша народными методами нельзя, лучше сразу обратиться к специалисту.
Многих интересует, как видят люди с катарактой, ведь с этой проблемой сталкиваются сегодня часто, поэтому такие знания помогают выявить у себя заболевание на начальной стадии и не довести до тяжких последствий, когда зрение пропадает совсем.
Что представляет собой заболевание?

Катаракта – это заболевание глаз, характеризующееся помутнением главного зрительного элемента в нашем глазу — хрусталика. Мы видим благодаря способности глаза пропускать лучи света через себя.
Это финальный этап фокусировки световых лучей. Затем луч света попадает на сетчатку, и уже оттуда, благодаря нервным клеткам глаза, импульсы посылаются в наш мозг. Таким образом мы и видим.
Если какой-то элемент в этой сложной цепи функционирует неправильно, зрение ухудшается или совсем пропадает. Помутнение хрусталика, или катаракта, приводит к тому, что лучи света не в полной мере достигают нервных клеток, и острота зрения снижается.
Катаракта бывает не только возрастная, которая встречается у многих пожилых. Столкнуться с ней может каждый в любом возрасте. При этом катаракта бывает либо на одном глазном яблоке (односторонняя), либо на обоих глазах сразу (двухсторонняя).
По статистике катарактой болеют 17 млн. человек, живущих на нашей планете, основной процент – это люди старше 60-ти лет. Более 20 млн. человек потеряли зрение из-за катаракты.
Врожденная катаракта
Врожденная катаракта является самым распространенным врожденным глазным заболеванием. Врожденная катаракта может быть односторонней, двусторонней, изолированной или комбинированной с другой глазной патологией.
Как уже говорилось, причиной развития врожденной катаракты становятся метаболические нарушения и сахарный диабет у матери, а также инфекционно-воспалительные заболевания, перенесенные женщиной в течение 1 триместра беременности.
Подозрение на наличие катаракты возникает в том случае:
- если в области зрачка (одного или обоих) у ребенка обнаруживается очаговое или диффузное помутнение, сопровождающееся косоглазием или нистагмом (ритмичным подергиванием глазного яблока);
- если ребенок в возрасте 2 месяцев не фиксирует взгляд на знакомых лицах и игрушках;
- если у ребенка того же возраста отсутствует реакция слежения за предметами и людьми;
- если, рассматривая игрушку, ребенок поворачивается к ней всегда одним и тем же глазом.
Окончательный диагноз врожденной катаракты может поставить только детский офтальмолог, поэтому так важно показать ребенка врачу при первых же признаках заболевания.
В некоторых случаях врожденная катаракта протекает бессимптомно и диагностируется на профилактическом осмотре у окулиста – поэтому важно не пропускать возрастные профосмотры, обязательные для всех детей.
Факторы риска
Причинами, вызывающими катаракту, могут стать:
- старение организма (возрастная катаракта) – нарушение питания тканей глаза;
- наследственность;
- стрессы дома, на работе;
- травмы глаза вследствие ударов, ожогов, проколов (травматическая катаракта);
- глазные заболевания, такие как глаукома, близорукость;
- радиационное или ультрафиолетовое облучение (лучевая катаракта);
- плохая экологическая обстановка в городе;
- болезни эндокринной системы (например, диабет);
- нехватка витаминов, в частности С и Е;
- токсическое отравление какими-либо веществами;
- курение, употребление алкоголя, наркотиков;
- долгий прием каких-либо лекарств.
Первые признаки
Диагностировать развитие катаракты до проявления ее внешних признаков может столько врач-окулист. Но первыми признаками этого заболевания, после которых важно, не откладывая, посетить офтальмолога, являются:
- ухудшение зрения, прогрессирует близорукость, что приводит к частой замене очков;
- возможно увеличение уровня дальнозоркости;
- помутнение в глазах, наличие тумана перед ними – эти симптомы нельзя убрать, одев очки или контактные линзы;
- двоение в глазах, особенно если один из глаз закрыт. Это один из ранних признаков развития заболевания;
- мелькание перед глазами точек, пятен, полосок, шариков;
- плохая видимость в темное время суток;
- тяжело читать мелкий шрифт или заниматься работой с мелкими деталями, например, вышивкой;
- болят глаза на ярком свету – показатель того, что внутриглазное давление растет. Также глаз остро реагирует на появление света фар в темноте;
- глаз начинает плохо воспринимать цвета предметов – все кругом становится бледным, особенно фиолетовые и голубые цвета;
- предметы, на которые смотрит человек, искажаются.
Что происходит с хрусталиком с возрастом?
Если вы читали предыдущие посты, то уже хорошо знакомы с роговицей (cornea). Это первая самая сильная преломляющая линза глаза, она формируется примерно к 16–18 годам и в течение жизни меняется незначительно.
Дальше у нас вторая «группа линз» — хрусталики (lens — естественный хрусталик в английской терминологии). И уже за ним, через стекловидное тело — сенсор, то есть сетчатка (retina). Хрусталик отвечает за преломление света (около +20 диоптрий в покое и около +30 диоптрий при напряжении) и фокусировку глаза.
Когда мы смотрим в книгу, мышцы напрягаются и формируют его так, чтобы фокус попадал на буквы. Когда мы смотрим на самолёт в небе, мышцы расслабляются, и хрусталик формирует почти параллельные лучи.
Мышцы находятся не в самом хрусталике, а в зоне так называемого ресничного тела, к ним прикрепляются связки хрусталика, что, в свою очередь, позволяет добиваться аккомодации, то есть вот этой точной настройки на нужное фокусное расстояние путём изменения формы хрусталика.
Если хрусталик вообще достать, вы будете видеть со стеклами где-то на уровне от +10 до +15 диоптрий. С возрастом хрусталик постепенно становится плотным и мутнеет. У молодого человека в хрусталике обычно всего 60–65% воды в тканях.
В пожилом возрасте количество жидкости уменьшается. Хоть хрусталик и «плавает» в жидкости, сам он относительно сухой. С другой стороны, в самом хрусталике из-за его строения и отсутствия сосудов не бывает опухолевых или воспалительных процессов.
Но это мнимое улучшение зрения, качество изображения при этом плохое — это знаковый симптом развития катаракты. Примерно в 60 –70 лет, хрусталик полностью теряет способность к аккомодации, то есть становится жёстким, большим и неэластичным. Ещё хрусталик с возрастом желтеет.
Да, надо сказать, что катаракта — не обязательно возрастное явление. Существуют врождённые катаракты (если в период беременности женщина болеет некоторыми инфекционными, системными или генетическими заболеваниями).
Есть осложнённые типы катаракт, которые появляются при сопутствующих заболеваниях глаз или организма в целом, например, диабет, артриты и т.д. Приём некоторых препаратов также вызывает появление катаракты.
Ну и, конечно, любая травма глаза может вызвать появление катаракты, даже если не было прямого контакта с хрусталиком. Сейчас известно, что катаракту вызывает сильное инфракрасное излучение, а также различные радиационные факторы, причём не сразу, а годы спустя.
Это, в частности, ставит под вопрос использование мощных лидаров беспилотных автомобилей, работающих в ИК-спектре — пока их влияние на глаза в перспективе нескольких лет не изучено. Также известно, что ток сверхвысоких частот тоже приводит к развитию катаракты.
Ещё катаракту может вызвать отравление, в частности (очень характерно) нитрокраской. У животных катаракту научились предсказуемо получать нафталином и специфическими диетами. Но вернёмся к обычной возрастной катаракте.
Очень характерный симптом начавшегося процесса — пациенту кажется, что у него «грязные» очки, и возникает постоянное желание их протереть. Если вы вдруг замечаете такое за пожилым родственником — значит, хрусталик точно пора менять. Иногда пациенты неправильно трактуют появившиеся симптомы.
Очень часто катаракта созревает путем уплотнения хрусталика — по склеротическому пути. В этом случае пациент с катарактой, который читал в очках, вдруг с удивлением начинает замечать, что в них теперь видно плохо и появилась возможность, пусть в «тумане», но прочесть текст без очков.
Пациент испытывает радость и думает, что лучше стал видеть. Увы, это плохой симптом! Он говорит, что надо планировать визит к офтальмологу. Часто катаракта приводит к тому, что близорукость, которая годами была стабильна, вдруг начинает усиливаться.
Ещё есть ряд симптомов: в сумерки становится лучше видно, чём днём, беспокоят радуги и двоение, появляется или увеличивается астигматизм. В общем, катаракта очень разнообразна в своих проявлениях, самостоятельно поставить диагноз невозможно, для этого нужен визит к офтальмологу.
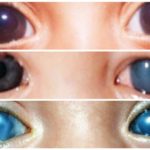
Как видят люди с катарактой — фото

Есть три типа показаний на замену хрусталика: оптические, рефракционные и медицинские.
Оптические показания — это когда старение и уплотнение «луковицы» по слоям дошло до логического конца и хрусталик темнеет. Тогда, когда катаракта начинает снижать зрение качественно или количественно.
Ощущения — как будто в глаз вставили закопчённое стекло или как будто вы смотрите на мир сквозь стекло, забрызганное манной кашей. Даже начальная катаракта, которая является причиной снижения зрения требует удаления. Старый термин «незрелая» — не повод ждать созревания.
Диагноз «катаракта» — повод для замены хрусталика. Когда человек уже не видит предметы и остается только светоощущение — это последняя стадия зрелой катаракты. До неё лучше не доводить, в частности потому, что изменение хрусталика вызывает многочисленные нарушения в нормальной работе глаза.
При зрелой и перезрелой формах страдает капсула хрусталика, связочный аппарат, удаление требует большого количества ультразвуковой энергии, которая, в свою очередь, разрушает роговицу, её нежный эндотелиальный слой.
В общем, если вы тянете с заменой хрусталика, то должны быть готовы к тому, что операция будет более длительной и травматичной, с длительным периодом восстановления. Рефракционные показания — изменение оптики глаза.
Заменой хрусталика и правильными расчётами оптической силы имплантируемого искусственного мы можем изменить рефракцию глаза до желаемой величины — избавить пациента от большого «минуса» или «плюса», откорректировать астигматизм, избавить от возрастной дальнозоркости.
В этом случае и катаракта не развивается, и оптика глаза навсегда остается стабильной. Чаще этот метод используется для пациентов старше 40-45 лет, когда появляются первые симптомы пресбиопии.
Медицинские показания — это когда собственный хрусталик является причиной сопутствующих изменений в глазу, например, когда имеется подвывих после травмы и есть риск его дислокации, когда он является поводом для образования глаукомы и т.п.
Где лучше делать операцию?
Важно следующее: «плановая» замена хрусталика входит в пакет ОМС. Пациент всегда имеет право выбора: обратиться ли в ближайшую территориальную поликлинику за направлением в бюджетное учреждение или прийти на диагностику и операцию в платную клинику.
На вопрос «где лучше?» нет единого ответа. Каждый выбирает, исходя из своего жизненного опыта, советов друзей, финансового положения, мобильности и много другого.
Система ОМС не предполагает софинансирования, то есть если вы получаете услугу по полису ОМС, то все должно быть бесплатным для пациента, включая линзу, растворы и т.п. Или всё платно. Два варианта. Частично — невозможно.
В сумму, которая перечисляется больнице за указанную услугу, включён платёж за все, что нужно для этой технологии. А если вы купили у некой компании , то куда делся и кому достанется тот хрусталик, который спишут на вашу операцию? В регионах эта практика редкость, в крупных городах — очень частая.
В остальном надо знать, что операции при катаракте не требуют госпитализации и выполняются в амбулаторных условиях. При использовании современных высокотехнологичных методик длятся всего 10–15 минут, совершенно безболезненны, не имеют ограничений по возрасту.
После операции пациент практически сразу ведёт обычный образ жизни, в течение месяца закапывая капли в привычной домашней обстановке. То есть, опять же, упрощая, хрусталик рано или поздно всё равно менять, но из-за риска патологий иногда его надо менять чуть раньше, чем он выработает ресурс.
Будет ли имплантат аккомодировать?
Термин «аккомодация» применим только к естественному хрусталику. Но если расширить вопрос до «будет ли искусственный монофокальный хрусталик фокусироваться на разные расстояния без дополнительной коррекции очками», то ответ — нет.
Он настраивается на определённое фокусное расстояние, выбор которого всегда обсуждается с пациентом. Если пациент был близоруким и читал без очков, то можно остановиться на остаточной близорукости в -2 -2,5 диоптрий и очках для дали.
Если человек всегда видел вдаль без очков, и очки для чтения ему понадобились только после 45–50 лет, то, как правило, расчёт линзы делается на зрение вдаль и для близи в этом случае потребуется дополнительная коррекция очками с плюсовыми стеклами.
Для большей независимости от очков в ряде случаев используется принцип «моновидения», когда в ведущем глазу оптика рассчитывается на дальний фокус, а в неведущем глазу делается расчет для близи. Такой выбор всегда обсуждается с пациентом и заранее тестируется.
Существует понятие так называемой «аккомодации псевдофакичного глаза», то есть глаза с искусственным хрусталиком. В этом процессе участвует не только связочный аппарат, но и стекловидное тело и весь задний полюс глаза, а также роговица.
Этот процесс малопрогнозируемый, да и в течение первого года после операции значительно ослабевает. Есть ещё один тип линз, которые имеют мультифокальную оптику, способную создать фокусировку на разные расстояния без дополнительной коррекции очками.
Это хрусталики, которые преломляют свет несколькими фокусами, позволяя видеть предметы на различных расстояниях. Благодаря данным линзам пациенты получают максимальную независимость от очков в их повседневной жизни.
Наряду с возрастной дальнозоркостью искусственные мультифокальные хрусталики позволяют корректировать близорукость, дальнозоркость, а также астигматизм. Трифокальный хрусталик — это усовершенствованная мультифокальная линза с дополнительным фокусом.
Он позволяет чётко видеть предметы как вблизи и вдали, так и на среднем расстоянии. И пациент может без проблем работать на компьютере. Поскольку после имплантации искусственного хрусталика диапазон рефракции глаза больше не будет изменяться, таким образом пациент может избавиться от очков на всю жизнь.
Однако благодаря высокой степени светопропускания трифокальных хрусталиков нежелательное рассеивание света или световые эффекты практически не возникают. Даже при плохой освещённости удаётся достичь очень хороших рефракционных результатов.
Диагностика

В большинстве случаев от появления первоначальных помутнений в хрусталике до развития обширного помутнения, требующего оперативного вмешательства, проходит от 6 до 10 лет. Более быстрое и более медленное прогрессирование катаракты отмечается гораздо реже.
По мере созревания катаракты симптомы заболевания постепенно прогрессируют, к ним присоединяется снижение остроты зрения. Иногда больные катарактой отмечают, что в вечернее время яркость и четкость изображения повышаются.
План обследования больных катарактой включает:
- Офтальмологическое обследование:
- определение остроты зрения
- исследование полей зрения
- измерение внутриглазного давления
- исследование переднего отрезка глаза (биомикроскопия, исследование при помощи щелевой лампы)
- осмотр глазного дна
- ультразвуковое сканирование глаза
- Общеклиническое исследование – анализы крови и мочи, ЭКГ, флюорография (в рамках подготовки больного к стационарному лечению).
Лечение
Диагностировать катаракту даже на начальной стадии легко при посещении офтальмолога. Врач посмотрит глазное дно, измерит внутриглазное давление, при необходимости – осмотрит глаз при помощи специальной щелевой лампы.
Часто катаракта обнаруживается при профилактическом осмотре, когда человек даже не подозревает о ее наличии. Лечится катаракта хирургическим путем – хрусталик удаляется и заменяется на искусственную линзу.
По статистике во всем мире ежегодно проводится около 10 млн. таких операций. Чаще всего используется факоэмульсификация, когда хрусталик при помощи специальной иглы разрушается, а на его место вставляется новая линза.
Эта операция считается одним из лучших способов лечения катаракты и проводится даже на ранних стадиях заболевания как у детей, так и у взрослых. Ее длительность – всего 10-15 минут.
В тот же день, когда проводилась операция, пациента отправляют домой – он снова может жить привычной жизнью и заниматься своими делами. Раньше, чтобы делать операции по лечении катаракты, ждали, когда она «созреет» — сейчас этого делать не обязательно и проще всего катаракту вылечить на ранней стадии.
Также есть лекарственные препараты на основе вещества ланостерола, которые замедляют развитие катаракты. Они не избавят от катаракты навсегда, но замедлят ее развитие – многие пользуются подобными препаратами годами, особенно на первых этапах болезни.
Немало и народных способов избавления от катаракты, но они применяются только на первых стадиях заболевания: медово-яблочные капли, компрессы из укропа, капли из лука и другие.
Хирургическое лечение катаракты
Ошибочно думать, что обращаться за помощью к офтальмохирургам можно только после полного созревания катаракты. В настоящее время операции при этом заболевании проводятся при остроте зрения 0,1-0,2 и даже выше (если в этом есть необходимость, связанная с профессиональной деятельностью больного).
Если катаракта двусторонняя – последовательно оперируют оба глаза, начиная с того, который хуже видит. Принципом хирургического лечения катаракты является удаление помутневшего хрусталика или экстракция катаракты.
Операция может выполняться несколькими способами:
- Экстракапсулярная экстракция катаракты – удаление основной массы хрусталика с оставлением задней части его капсулы. Преимущества: сохранность барьера между стекловидным отделом и передним отрезком глаза. Недостатки – излишняя травматичность.
- Интракапсулярная экстракция катаракты – удаление хрусталика вместе с капсулой. Из-за большой травматичность в настоящее время используется крайне редко и представляет, скорее, исторический интерес.
- Ультразвуковая факоэмульсификация – стандарт катарактальной хирургии – при помощи ультразвукового прибора (факоэмульсификатора), введенного в глаз через крошечный разрез, вещество хрусталика измельчается до состояния эмульсии, которая удаляется при помощи отсосов.Операция проводится под местным обезболиванием и не требует наложения швов. Недостатки – возможность травматизации тканей глаза ультразвуковыми колебаниями при некоторых разновидностях катаракты, требующих длительного воздействия ультразвуком.
- Лазерная хирургия катаракты (лазерная факоэмульсификация) – отличается от своего ультразвукового аналога меньшей травматизацией сред глаза и возможностью применения даже при катаракте с максимально плотным ядром.
После удаления пораженного катарактой хрусталика производится имплантация его искусственного аналога.
Экстракция катаракты, выполненная хирургом, имеющим достаточный опыт в катарактальной хирургии, является простой, быстрой и безопасной операцией с частотой послеоперационных осложнений 1-1,5%.
Тактика врачей при врожденной катаракте зависит от ее локализации и размеров помутнения. Поскольку врожденная катаракта стабильна и не имеет склонности к прогрессированию, в тех случаях, когда ее присутствие не нарушает зрения – катаракта не подлежит хирургическому лечению, ребенок нуждается только в наблюдении.
Если катаракта препятствует нормальному зрению – ее надо удалять и как можно раньше. В противном случае высок риск развития некорригируемого снижения зрения (амблиопии).
С целью лечения врожденной катаракты применяется операция факоэмульсификации с одновременной или отсроченной заменой пораженного хрусталика на имплантируемую линзу. Факоэмульсификация может выполняться уже в возрасте 2-3 месяцев, линзу имплантируют обычно до достижения ребенком 4-5 лет.
Надо ли ждать полной слепоты глаза?
Пациенты часто пользуются такой логикой: пока глаз что-то видит, оперировать хрусталик не надо. На деле же сегодня, наоборот, хрусталик оперируется как можно раньше, когда уже понятно, что необратимый процесс пошёл.
Причина — кроме защиты от рисков, вызываемых изменениями в обмене веществ в глазу, ещё в том, что чем мягче хрусталик будет в момент операции, тем менее инвазивный метод будет применён, и тем меньше риск осложнений.
Обобщённый мировой риск тяжёлых и серьёзных осложнений ленсэктомии колеблется около 6%. В случае поздних стадий он может доходить до 20–30%. На ранних стадиях это 1–2%.
В случае применения современного оборудования для доступа, очень точного подбора самой линзы-импланта и более чем 5-летнего опыта хирурга — менее 1%. Еще один важный момент — вы сами никогда не сможете самостоятельно определить, в каком состоянии находится ваш хрусталик.
Есть ряд факторов, которые заставляют хирургов советовать операцию в более ранние сроки: слабый связочный аппарат хрусталика, короткие или, наоборот, длинные глаза, глаза с мелкой передней камерой, состояние эндотелия роговицы и другие вещи, оценить которые может только специалист, который выполняет операции данного типа.
Достаточно часто в роли советчика выступают доктора поликлинического звена, которые не всегда хорошо разбираются в технике операции и в показаниях к замене хрусталика.
Успокаивая пациента словами «у вас же незрелая катаракта, оперироваться рано», оказывают больному «медвежью» услугу — бездействие ведёт к тому, когда оптимальные сроки упущены.
В общем, хирургия катаракты в офтальмологии — как операция при аппендиците в общей хирургии. Считается самой базовой и самой предсказуемой в стандартном случае, самой творческой — в нестандартном случае.
Если всё проходит по сценарию — даже у малоопытного хирурга получится неплохой результат. Если же что-то пойдёт не так (а это заранее не всегда можно предсказать), то только опытный хирург сможет найти выход из нестандартной ситуации.
Модели ИОЛ (интраокулярных линз) отличаются материалом изготовления, формой и количеством опорных элементов, строением оптики (сферическая, асферическая, астигматическая), способом крепления.
И самое важное. Замена хрусталика восстанавливает прозрачность оптических сред и может улучшить оптику глаза, но она не создаст новый глаз. То есть послеоперационная острота зрения будет такая, какой у вас зрительный анализатор в целом.
Если есть сопутствующие проблемы с сетчаткой, зрительным нервом, роговицей или головным мозгом, то есть другие проблемы для снижения зрения, то именно они в конечном счете будут определять то, как вы будете видеть после операции.
Рекомендации в послеоперационном периоде
-
- После операции хирург назначает закапывание глазных капель, призванных ускорить процессы заживления и снизить риск развития инфекционно-воспалительных процессов. С этой целью рекомендуются дезинфицирующие, противовоспалительные или смешанные препараты в виде глазных капель, которые закапываются по специальной убывающей схеме.
- В течение нескольких дней после операции больной должен носить на оперированном глазу марлевую повязку, которая защищает глаз от воздействия пыли, грязи, микроорганизмов и прочих инородных веществ, находящихся в окружающем воздухе.
- Для ускорения процессов заживления и профилактики повреждения искусственного хрусталика рекомендуется:
- спать на стороне здорового глаза;
- не наклонять голову вниз, в том числе – при мытье головы;
- не поднимать тяжестей (максимум –5 кг);
- не водить машину;
- не растирать глаз и не давить на него;
- носить солнцезащитные очки;
- защищать глаз от попадания мыла и воды.
Эти ограничения необходимо соблюдать в течение послеоперационного периода. В дальнейшем их отменит лечащий врач.
- Через определенный промежуток (1-1,5 месяца после факоэмульсфикации, через 6 месяцев после экстракапсулярной экстракции) больным выписываются постоянные очки.
Как бы ни хотелось нам быть вечно молодыми — старость неизбежна. И вместе со старостью приходят болезни, так печально ограничивающие возможности человека, заставляющие его мириться с возрастом.
Однако своевременная диагностика и лечение возрастных заболеваний могут расширить возможности пожилых людей, дать им реальный шанс на полноценную, интересную, наполненную впечатлениями жизнь на склоне лет.
Это в полной мере касается приобретенной катаракты, которая, будучи пролеченной вовремя, может стать всего лишь неприятным эпизодом, не оказавшим никого влияния на дальнейшую жизнь человека.
Также печально, когда болезнями органа зрения, ухудшающими качество жизни и приводящими к инвалидности, страдают дети. В этой ситуации своевременная медицинская помощь еще более необходима.
Врожденная катаракта, в отличие от приобретенной, не всегда является оказанием к операции – иногда необходимо наблюдение, но наблюдать ребенка должен грамотный специалист.
Осложнения после операции
Замена хрусталика зачастую является единственным возможным способом избавления от катаракты, высоких степеней дальнозоркости и близорукости. В процессе хирургического вмешательства, врач извлекает не функционирующий хрусталик, а на его место ставит новый искусственный, который обладает хорошей преломляющей способностью.
Новый искусственный хрусталик подбирается строго индивидуально и максимально точно, что гарантирует пациенту практически 100% зрение после операции. И все же, даже после вполне безопасной операции замены хрусталика, возможны осложнения, которые происходят примерно 15-20% случаев. Какие это осложнения?
- Помутнение хрусталиковой капсулы. Подобное осложнение называется вторичной катарактой и связано с разрастанием на поверхности хрусталиковой капсулы волокон эпителия. В результате, прозрачность капсулы значительно снижается и пациент начинает видеть иногда даже хуже, чем перед оперативным вмешательством.Для устранения подобного осложнения назначается операция — лазерной дисцизии. Операция не требует специальной подготовки и выполняется за 10-15 минут на очередном профилактическом приеме офтальмолога.
- Инфекция. Как правило, благодаря соблюдению операционной стерильности, риск инфицирования пациента в ходе вмешательства ничтожно мал, однако полностью его исключить нельзя. Назначение в послеоперационном периоде с профилактической целью антибактериальных препаратов местного действия призван снизить частоту инфекции.
- Кровоизлияние. Субконъюнктивальные кровоизлияния при этом почти не встречаются, поскольку операционный разрез глаза обычно выполняется на бессосудистой прозрачной роговице. В тоже время, в современных условиях, кровоизлияние внутрь глаза, практически не осложняет послеоперационного периода. Случается оно очень редко и, как правило, при травматической катаракте.
- Повышение уровня внутриглазного давления. Подъем ВГД во время хирургических операций обычно связан с невозможностью прохождения по естественной дренажной сети глаза некоторых растворов, применяемых в процессе вмешательства.Высокое внутриглазное давление сопровождается болью в глазу либо сильной головной болью. Для его снижения в послеоперационном периоде возможно назначение медикаментозной терапии.
- Отек роговицы. Незначительный отек роговицы сразу после операции, который вызывает расплывчатость зрения, принято считать нормой. Он развивается вследствие введения в глаз манипуляционных хирургических инструментов.Как правило, подобное состояние проходит самопроизвольно спустя несколько часов после хирургического вмешательства без специального лечения.
- Отслойка сетчатки. Она возможна при вскрытии капсулы хрусталика и растяжении сетчатки стекловидным телом. В группу риска подобного осложнения входят пациенты с высокими степенями миопии (выше 6 диоптрий).Для лечения отслойки применяют лазер или криотерапию (лечение холодом), в случае полного отслоения (крайне редко), может быть назначена операция — склерозирование, пневматическая ретинопексия или витрэктомия.
Профилактика
Возникновение заболевания можно попытаться предотвратить, если принимать профилактические меры:
- На солнце используйте защитные солнечные очки, приобретенные в оптике – излишнее воздействие ультрафиолетового излучения пагубно действует на наши глаза и может стать одной из причин возникновения катаракты. Как средство дополнительной защиты глаз, помимо очков, одевайте шляпку с широкими полями или бейсболку.
- Купаясь в бассейне или загорая на пляже, а также во время походов в горы следите тщательней за своими глазами – в этих ситуациях воздействие ультрафиолета сильнее, чем в городе.
- Принимайте витамины и витаминные комплексы – те, кто обеспечивает свой организм достаточным количеством витаминов С и Е, меньше рискуют заболеть катарактой. Ешьте больше овощей, фруктов, зелени.
- Ведите здоровый образ жизни – алкоголь, никотин, наркотики могут стать причиной возникновения катаракты.
- Создайте вокруг себя приятную психологическую обстановку, больше отдыхайте и не работайте на износ.
- Если вы больны сахарным диабетом, то внимательно контролируйте уровень сахара в крови.
Источники: linzopedia.ru, nadasuge.ru, catarakta.ru,


 (13 оценок, среднее: 4,92 из 5)
(13 оценок, среднее: 4,92 из 5)

Комментарии: