ОГЛАВЛЕНИЕ
О том, что такое диабет знает практически каждый, однако не все осведомлены о его влиянии на организм, и, в особенности, на зрительную систему. Случаи, когда у пациентов с диабетом происходило резкое уменьшения зрения, нередки, именно поэтому врачи рекомендуют обращать больше внимания на глазную систему, если есть минимальные риски возникновения слепоты.
Изменения в теле и зрительной системе происходят из-за нарушения вещественного обмена и отклонения в правильной работе некоторых важных функций. Для того чтобы избавиться от ретинопатии позволяется использовать лазер, однако все процедуры стоит проводить с большой аккуратностью, поэтому многие пациенты и привыкают жить с этой болезнью.
Сахарный диабет

Источник: doctor-klin.ru
По расчетам специалистов количество людей, болеющих сахарных диабетом, к 2025 году может достигнуть критической отметки — 300 миллионов человек, а это около 5 % населения земного шара.
Сахарный диабет проявляется высоким уровнем сахара в крови. В норме клетки поджелудочной железы (бета-клетки) вырабатывают инсулин — гормон, который регулирует обмен веществ, прежде всего сахара (глюкозы), в крови, а также жиров и белков.
При сахарном диабете, вследствие недостаточной выработки инсулина, возникает нарушение обмена веществ, повышается сахар в крови. А, как известно, именно сахар необходим для нормальной работы клеток организма.
Недостаток инсулина при сахарном диабете не только подвергает клетки организма «голодовке», но еще и приводит к увеличению невостребованного сахара в крови. В свою очередь, излишний сахар ведет к нарушению обмена жиров и накоплению в крови холестерина, образованию бляшек на сосудах.
Такое состояние приводит к тому, что просвет сосудов постепенно сужается, и кровоток в тканях замедляется вплоть до полного прекращения. При сахарном диабете наиболее уязвимыми являются сердце, глаза, зрительный аппарат, сосуды ног, почки.
Диабетическая ретинопатия обычно развивается через 5-10 лет от начала возникновения у человека сахарного диабета. При сахарном диабете I типа (инсулинозависимом) диабетическая ретинопатия протекает бурно и достаточно быстро возникает пролиферативная диабетическая ретинопатия.
При II типе сахарного диабета (инсулинозависимом) изменения в основном происходят в центральной зоне сетчатки. Возникает диабетическая макулопатия, часто кистозная, что приводит к снижению центрального зрения.
Причины возникновения сахарного диабета:
- Наследственная предрасположенность
- Избыточный вес.
- Некоторые болезни, в результате которых происходит поражение бета-клеток, вырабатывающих инсулин. Это болезни поджелудочной железы — панкреатит, рак поджелудочной железы, заболевания других желез внутренней секреции.
- Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и некоторые другие заболевания, включая грипп). Эти инфекции играют роль спускового механизма для людей группы риска.
- Нервный стресс. Людям группы риска следует избегать нервного и эмоционального перенапряжения.
- Возраст. С увеличением возраста на каждые десять лет вероятность заболевания диабетом повышается в два раза.
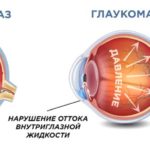
Помимо постоянного ощущения слабости и усталости, быстрой утомляемости, головокружения и других симптомов, при диабете значительно повышается риск развития катаракты и глаукомы, а также поражение сетчатки. Одним из таких проявлений сахарного диабета является диабетическая ретинопатия.
Почти в половине случаев диабетическая ретинопатия не диагностируется и нередко обнаруживается только после развившихся осложнений.
На сегодняшний день согласно данным Всероссийской Организации Здравоохранения (ВОЗ) среди пациентов, страдающих сахарным диабетом I типа (срок заболевания 15-20 лет), диабетическая ретинопатия наличествует у 80-99 % пациентов.
При диабете происходит изменение кровеносных сосудов сетчатки, которое приводит к нарушению обеспечения сосудов сетчатки кислородом. Такое состояние зрительной системы и ведет к появлению диабетической ретинопатии.
Диабетическая ретинопатия развивается постепенно, и даже выраженные ее стадии могут быть неощутимы для больного. Основные симптомы диабетической ретинопатии:
- Затуманивание зрения
- Появление «мушек» перед глазами
- Кровоизлияние в сетчатку и стекловидное тело
- Снижение зрения (этот симптом, как правило, говорит о далеко зашедших стадиях ретинопатии).
Фоновая ретинопатия сетчатки характеризуется патологическими изменениями происходящими в сетчатке глаза. Вследствие нарушения в области капиллярных сосудов сетчатки происходят небольшие кровоизлияния, отложения продуктов обмена веществ, а также отеки сетчатки.
Эта форма заболевания поражает, прежде всего, пожилых «диабетиков» и в перспективе ведет к вялотекущему ухудшению зрения. Профилеративная форма диабетической ретинопатии развивается из фоновой ретинопатии вследствие все возрастающего дефицита обеспечения сетчатки кислородом.
Развитие заболевания приводит к последующему отслоению сетчатки. В нашей стране эта форма диабетической ретинопатии является наиболее частой причиной слепоты у трудоспособного населения.
Для того, чтобы подтвердить или опровергнуть диагноз «диабетическая ретинопатия» необходимо пройти тщательное обследование зрительной системы. В клиниках диагностика выполняется при помощи комплекса современного компьютеризированного оборудования и позволяет составить полную картину о зрении пациента.
Обследование пациентов с диабетическо ретинопатией помимо стандартных исследований включает в себя:
- исследование полей зрения (периметрия) для того, чтобы оценить состояние сетчатки на ее периферии;
- электрофизиологическое исследование определение жизнеспособности нервных клеток сетчатки и зрительного нерва;
- ультразвуковое исследование внутренних структур глаза — А-сканирование, В-сканирование
- измерение внутриглазного давления (тонометрия)
- исследование глазного дна (офтальмоскопия)
Важно помнить, что люди, с заболеванием диабет, должны как минимум раз в полгода посещать врача-офтальмолога и проходить диагностику зрения. Это необходимо для того, чтобы врач мог вовремя диагностировать развитие глазных осложнений и начать лечение, как можно сокрее!
При диабетической ретинопатии, выбор метода лечения во многом зависит от стадии заболевания. В настоящее время наиболее эффективным и надежным методом предупреждения прогрессирования диабетической ретинопатии является лазерокоагуляция сетчатки.
Лазерная коагуляция сетчатки является процедурой выполняемой в режиме «одного дня», которая не требует от пациента пребывания в стационаре. Местная анестезия, используемая в ходе процедуры, исключает болезненные ощущения.
Цель и методика проводимого лазерного лечения предусматривает коагуляцию («прижигание») наиболее несостоятельных «протекающих» сосудов сетчатки и возможно, создание временных путей оттока скопившейся внутрисетчаточной жидкости.
Патофизиология
Диабетическая ретинопатия является основной причиной слепоты, особенно среди людей трудоспособного возраста. Выраженность ретинопатии зависит от следующих факторов:
- Длительности течения сахарного диабета
- Уровня глюкозы в крови
- Уровня артериального давления
На фоне беременности пациенты могут менее эффективно контролировать уровень глюкозы в крови, что приводит к усугублению ретинопатии.
Непролиферативная ретинопатия
Непролиферативная (фоновая) ретинопатия развивается вначале и приводит к повышению проницаемости капилляров, образованию микроаневризм, кровоизлияний, экссудатов, ишемии и отеку макулы (утолщению сетчатки вследствие подтекания жидкости из капилляров).
Пролиферативная ретинопатия
Пролиферативная ретинопатия развивается после непролиферативной ретинопатии и отличается выраженными изменениями, которые могут привести к кровоизлиянию в стекловидное тело и тракционной отслойке сетчатки.
Неоваскуляризация часто сопровождается образованием соединительной ткани в преретинальной зоне, которая может сокращаться вместе со стекловидным телом и приводить к тракционной отслойке сетчатки. Неоваскуляризация может также появляться в преднем отделе глаза у радужки.
Неоваскулярная мембрана может расти в передней камере угла глаза по периферическому краю роговицы и привести к развитию неоваскулярной глаукомы. Потеря зрения при пролиферативной ретинопатии может быть значительной.
Как пролиферативная, так и непролиферативная ретинопатия может сопровождаться клинически значимым макулярным отеком, являясь самой распространенной причиной потери зрения при диабетической ретинопатии. Нарушение зрения вызвано отеком или ишемией макулы.
Однако даже при запущенной ретинопатии пациенты могут иметь нормальное зрение. Самыми ранними проявлениями непролиферативной ретинопатии являются:
- Капиллярные микроаневризмы
- Точечные и пятнистые кровоизлияния в сетчатку
- Твердые экссудаты
- Ватообразные очаги (мягкие экссудаты)
Твердые экссудаты — дискретные, желтые включения в сетчатке. Они указывают на хронический отек. Ватообразные очаги — это зоны микроинфарктов в слое нервных волокон сетчатки, которые приводят к ее помутнению ; белые мягкие экссудаты имеют нечеткие края и закрывают нижележащие сосуды.
На более поздних этапах развиваются:
- Макулярный отек (выявляется при биомикроскопии глаза; представляет собой элевацию и помутнение сетчатки)
- Венозная дилатация и интраретинальные микроваскулярные нарушения
Симптомы включают затуманенное зрение, появление плавающих черных пятен и вспышек в поле зрения, и внезапную, тяжелую, безболезненную потерю зрения. Такие симптомы обычно вызваны кровоизлиянием в стекловидное тело или тракционной отслойкой сетчатки.
Пролиферативная ретинопатия отличается от непролиферативной ретинопатии развитием преретинальной неоваскуляризации, видимой на поверхности зрительного нерва и сетчатки. При офтальмоскопии возможно выявление макулярного отека или кровоизлияния в сетчатку.
Диагностика:
- Офтальмоскопия
- Цветное фотографирование глазного дна
- Флуоресцентная ангиография
- Оптическая когерентная томография
Диагноз ставится при офтальмоскопии. Цветное фотографирование глазного дна помогает определить степень ретинопатии. Флуоресцентная томография используется для определения степени тяжести ретинопатии, разработки тактики лечения и контроля его эффективности.
Оптическая когерентная томография применяется для оценки выраженности макулярного отека и эффективности проводимой терапии. Учитывая важность ранней диагностики, все пациенты с сахарным диабетом должны ежегодно проходить офтальмологическое обследование.
Беременные с сахарным диабетом должны быть обследованы каждый триместр. Симптомы ухудшения зрения (например, затуманенное зрение) также являются показанием к осмотру окулиста.
Поражение сетчатки при сахарном диабете
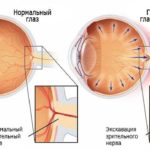
Поражение сетчатки при сахарном диабете называется диабетической ретинопатией. Диабетическая ретинопатия сопровождается снижением остроты зрения и может привести к слепоте. Как правило, заболевание прогрессирует медленно: кровеносные сосуды глаза становятся хрупкими, в результате чего происходят кровоизлияния в сетчатку.
Скопление крови приводит к образованию рубцов, которые тянут сетчатку за собой, в результате чего она отслаивается от сосудистой оболочки глаза (тракционная отслойка сетчатки).
Кроме того, в далекозашедших стадиях заболевания, перед сетчаткой разрастаются пленки, состоящие из соединительной ткани, которые закрывают сетчатку от света. Ретинопатия также может привести к отеку центральной зоны сетчатки (макулы).
Макула занимает в сетчатке центральное положение и отвечает за различение мелких деталей предметов. Отек макулы сопровождается значительным ухудшением зрения и может привести к слепоте. Причиной развития диабетической ретинопатии является высокий уровень содержания глюкозы в крови.
Это приводит к поражению кровеносных сосудов, в том числе мелких сосудов сетчатки. При повышенном артериальном давлении течение диабетической ретинопатии ухудшается, и происходит прогрессирующее снижение остроты зрения.
Коварство данного заболевания заключается в том, что в начальных, и даже иногда, в далекозашедших стадиях оно протекает бессимптомно. Т.е. пациент не чувствует проблем со зрением, и соответственно, считает, что повода обращаться к врачу нет.
Вместе с тем для успешного лечения и сохранения зрения в будущем лечение необходимо начинать как раз на ранних стадиях заболевания. Само наличие у человека диагноза «Сахарный диабет» является показанием для неотложного визита к офтальмологу-ретинологу.
Для того чтобы не давать заболеванию прогрессировать и сохранить зрение, пациент должен проходить офтальмологическое обследование с определенной периодичностью, в зависимости от стадии, но не реже одного раза в 6 месяцев.
Симптомы и осложнения диабетической ретинопатии:
- Нечеткое или искаженное видение предметов, трудности при чтении
- Мелькание мушек перед глазами
- Частичная или полная потеря зрения, тень или пелена перед глазами
- Боль в глазу.
При наличии одного или нескольких симптомов следует немедленно обратиться к офтальмологу. Нарушения зрения (мушки перед глазами, боль в глазу, нечеткое зрение, потеря зрения) могут быть симптомами тяжелого заболевания глаз.
Для диагностики диабетической ретинопатии необходимо провести офтальмологическое обследование. Оно позволяет диагностировать диабетическую ретинопатию на ранних этапах, еще до появления нарушений зрения.
Необходимо помнить, что симптомы диабетической ретинопатии появляются только на поздних стадиях заболевания. Офтальмологическое обследование для пациентов с сахарным диабетом состоит из следующих этапов:
- Проверка зрительных функций (остроты зрения, поля зрения, тест Амслера и др.), измерение внутриглазного давления. Острота зрения позволяет судить о способности глаза фокусироваться и различать детали предметов, расположенных на разном расстоянии от глаз.
- Осмотр глаз с помощью щелевой лампы и офтальмоскопия (осмотр глазного дна при помощи специальных линз). Данные методы исследования позволяют оценить состояние глазного дна и других структур глаза. С их помощью можно выявить помутнение хрусталика, патологию сетчатки и другие нарушения.
- Оптическая когерентная томография – позволяет выявить наличие даже минимально выраженного макулярного отека на стадиях при котором он еще может быть не виден при осмотре глазного дна.
- Флюоресцентная ангиография сетчатки – позволяет выявить макулярный отек, а также изменения микрососудов сетчатки, нарушение их проницаемости и зоны ишемии сетчатки (места недостаточного кровоснабжения). Снимки глазного дна позволяют отслеживать изменения сетчатки при диабетической ретинопатии. Сравнивая снимки, сделанные в разное время, офтальмолог может следить за прогрессированием заболевания и контролировать эффективность проводимого лечения.
Профилактика диабетической ретинопатии – это, прежде всего, поддержание нормального уровня глюкозы и холестерина в крови, артериального давления. Важной мерой также является отказ от курения.
Пациенты с сахарным диабетом, но без проявлений диабетической ретинопатии, должны в обязательном порядке наблюдаться у ретинолога, нормализовать и поддерживать нормальный уровень глюкозы крови, гликозилированного гемоглобина и артериального давления.
К методам, позволяющим сохранить зрение при диабетической ретинопатии, относятся медикаментозная терапия, лазерная коагуляция и хирургическое лечение. Вылечить диабетическую ретинопатию невозможно, однако лазерная терапия (лазеркоагуляция), выполненная на ранних этапах заболевания, позволяет предотвратить потерю зрения.
Улучшение зрения также обеспечивает удаление стекловидного тела (витрэктомия). По мере прогрессирования заболевания могут понадобиться повторные вмешательства. В случае наличия непролиферативной диабетической ретинопатии средней и тяжелой степеней – показана лазеркоагуляция сетчатки.
Причины
Высокий уровень сахара в крови повреждает сосуды сетчатки. В результате их проницаемость повышается, и жидкая часть крови просачивается в пространство между сосудами.
Это приводит к отеку сетчатки и отложению в ней липидных комплексов, называемых твердыми экссудатами. Такие изменения наблюдаются на ранней стадии, называемой непролиферативной (фоновой) диабетической ретинопатией.
Дальнейшее повреждение сосудов приводит к тому, что на стадии препролиферативной ретинопатии в некоторых участках сетчатки кровоток полностью прекращается (формируются так называемые ватоообразные очаги – зоны инфаркта сетчатки), а в других происходят кровоизлияния.
Те и другие участки выпадают из зрительной работы – становятся слепыми. На поздней стадии – пролиферативной диабетической ретинопатии – сетчатка страдает от недостаточного кровоснабжения.
На ее поверхности начинают расти аномальные сосуды – источник постоянных кровоизлияний в стекловидное тело, приводящих к снижению зрения. Разрастаясь по поверхности сетчатки новообразованные сосуды формируют рубцовую ткань.
Сокращаясь, она тянет за собой сетчатку, приводя к ее отслойке и утрате зрения. Коварство диабетической ретинопатии в том, что она может длительное время протекать незаметно, между тем как угроза утраты зрения неуклонно растет.
Поэтому всем, кто страдает сахарным диабетом, даже при отсутствии изменений на сетчатке, необходимо не реже одного раза в год проходить обследование у офтальмолога с обязательным осмотром глазного дна с широким зрачком.
К проявлениям диабетической ретинопатии относятся:
- Мушки и пятна, плавающие перед глазами – это сгустки крови в стекловидном теле, тени которых становятся видны при взгляде на источник света;
- Трудности при чтении и работе на близком расстоянии могут свидетельствовать о развитии отека сетчатки в ее центральной зоне (макуле), отвечающей за остроту зрения;
- Внезапное появление пелены перед глазами – о кровоизлиянии в стекловидное тело.
Появление последних двух признаков требует незамедлительного обращения к офтальмологу. К счастью, до 80% случаев слепоты можно предотвратить при своевременном лечении. Поэтому так важно регулярно проходить обследование у офтальмолога.
Даже при отсутствии каких-либо изменений на сетчатке всем страдающим сахарным диабетом необходимо проходить осмотр глазного дна с широким зрачком не реже одного раза в год.
Риск повреждения сетчатки повышается не только с увеличением продолжительности заболевания, но и при колебаниях уровня сахара в крови и артериального давления. Поэтому важная роль в профилактике диабетической ретинопатии принадлежит диете, контролю уровня сахара в крови и артериального давления.
Прием антиоксидантов и сосудоукрепляющих препаратов позволяет снизить проницаемость и ломкость сосудов.
Ферментные препараты способствуют рассасыванию кровоизлияний. Лазерное лечение направлено на прижигание кровоточащих и новообразованных сосудов. Процедура абсолютно безболезненна.
Инъекции авастина и луцентиса могут уменьшить рост новообразованных сосудов. В ходе операции – витрэктомии – удаляется стекловидное тело вместе с излившейся в него кровью, что позволяет несколько улучшить зрение.
Симптомы

Поэтому знание этой патологии пациентами, страдающими СД, мы считаем особенно необходимым. Среди пациентов, страдающих сахарным диабетом I типа со сроком заболевания 15 — 20 лет, диабетическая ретинопатиявстречается у 80-99%, причем в 25 — 37% случаев это тяжелая (пролиферативная) стадия процесса.
Для удобства восприятия информации пациентами, рассказ о течении диабетической ретинопатии в данной лекции несколько упрощен, будет изложена лишь суть процесса без углубления в офтальмологические подробности.
В течении диабетической ретинопатии различают две последовательные стадии: непролиферативную (менее тяжелую) и пролиферативную (тяжелую) фазы.
Для менее тяжелой непролиферативной стадии процесса наиболее характерно изменение сосудов сетчатки различного калибра. Вены становятся несколько полнокровными, расширенными, извитыми, просвет их становится неравномерным, они приобретают вен бус (существует офтальмологический термин — четкообразные вены).
Стенки артериальных сосудов уплотняются, иногда закрывается полностью просвет мелких артериальных стволов (артериол). Наиболее тяжелым и значительным является поражение капиллярного русла сетчатки.
Капилляры являются самыми мелкими сосудами, именно через них и происходит непосредственный обмен веществ между кровью и тканями организма. Тяжесть диабетического процесса в различных органах довольно часто связана с распространенным поражением капилляров.
Изменения капилляров при сахарном диабете могут быть различными. С одной стороны, идет ухудшение состояния сосудистой стенки — она становится «порозной», как сито. Через такую измененную стенку из сосуда начинает «просачиваться» жидкая часть крови с растворенной в ней белками, жирами и т.д.
Так возникает отек сетчатки. Она становится утолщенной, нарушаются связи между нервными клетками, часть клеток сетчатки погибает. Наряду с изменениями сосудистой стенки происходят и другой процесс — процесс закрытия, запустевания капиллярных сосудов.
Возникают зоны «инфарктов» сетчатки, в которых погибает часть нервных клеток. В этих областях сетчатка уже не способна воспринимать световую информацию. При осмотре глазного дна они выглядят как белесоватые фокусы, «ватообразные» очаги».
Основной причиной снижения зрения на этой стадии процесса является отек центральной области сетчатки — диабетический отек зоны желтого пятна, диабетическая макулопатия.
Коварство сахарного диабета состоит в том, что он чаще поражает именно центральную область сетчатки, наиболее значимую, дающую высокую остроту зрения, способность читать. По статистическим данным диабетический отек центральной области сетчатки встречается у 10-20% пациентов, страдающих сахарным диабетом.
На ранних стадиях развития отека центральной области сетчаткипациенты ощущают ухудшение, затуманенность зрения вдаль, затруднения при чтении. На поздних стадиях зрение вдаль снижается значительно, теряется способность к чтению, может появиться ощущение темного (серого или черного) пятна в центре поля зрения.
Лечение
- Контроль уровня глюкозы в крови и артериального давления
- При макулярном отеке выполняют внутриглазное введение анти-VEGF препаратов, интраокулярных имплантатов с кортикостероидами, фокальную лазерную коагуляцию и / или витрэктомию
- При тяжелой или осложненной пролиферативной ретинопатии – панретинальная лазерная фотокоагуляция и, в ряде случаев, витрэктомия
Крайне важно поддерживать нормальные показатели уровня глюкозы в крови и артериального давления, т. к. это замедляет прогрессирование ретинопатии.
Клинически значимый диабетический макулярный отек лечат с помощью внутриглазного введения анти-VEGF препаратов (например, ранибизумаба, бевацизумаба, алфлиберцепта — последний не зарегистрирован в РФ) и/или фокальной лазерной коагуляции.
У пациентов после хирургии катаракты или нуждающихся в такой операции, хронический макулярный отек можно лечить с помощью внутриглазного имплантата с дексаметазоном. В некоторых европейских странах при диабетическом макулярном отеке используют внутриглазной имплантат с флуоцинолоном.
В случае резистентного диабетического макулярного отека возможно проведение витрэктомии. В отдельных случаях тяжелой непролиферативной ретинопатии может быть применена панретинальная лазерная фотокоагуляция, но обычно проведение такого лечения откладывается до развития пролиферативной ретинопатии.
Пролиферативную диабетическую ретинопатию с высоким риском кровоизлияния в стекловидное тело, выраженной преретинальной неоваскуляризацией, или неоваскуляризацией /неоваскулярной глаукомой следует лечить методом панретинальной лазерной фотокоагуляции.
Такое лечение значительно снижает риск необратимой потери зрения. Витрэктомия позволяет сохранить и, в ряде случаев, восстановить зрение пациентам со следующими осложнениями:
- Стойким кровоизлиянием в стекловидное тело
- Образованием преретинальной мембраны
- Тракционной отслойкой сетчатки
- Резистентным диабетическим макулярным отеком
Крайне важно поддерживать нормальные показатели уровня глюкозы в крови и артериального давления, потому что это отдаляет появление ретинопатии. Основные положения:
- Симптомы диабетической ретинопатии могут включать микроаневризмы, кровоизлияния в стекловидное тело, экссудаты, ватообразные очаги, макулярные отек и ишемию, неоваскуляризацию и тракционную отслойку сетчатки.
- Симптомы могут отсутствовать до развития значительных изменений в сетчатке.
- Пациентам с диабетической ретинопатией проводятся следующие исследования: цветное фотографирование глазного дна, флюоресцентная ангиография и оптическая когерентная томография.
- Все пациенты с диабетом должны проходить ежегодный расширенный офтальмологический скрининг.
- Пациентов с макулярным отеком лечат с помощью интраокулярных анти-VEGF препаратов (например, ранибизумаба, бевацизумаба, афлиберцепта — последний не зарегистрирован в РФ), интраокулярных имплантатов с кортикостероидами, фокальной лазерной фотокоагуляции, и / или витрэктомии.
- Лечение пациентов с высоким риском потери зрения или осложненной пролиферативной ретинопатией включает панретинальную лазерную фотокоагуляцию и, в ряде случаев, витрэктомию.
Лазерная терапия
Обширные исследования, проведенные в США, достоверно доказали, что, к сожаленью, ни один из существующих препаратов не способен предотвратить или эффективно лечить патологию капилляров сетчатки.
Современный уровень развития науки еще не позволяет избирательно действовать на измененные капилляры, прекращая «просачивание» жидкой части крови через стенку. Единственным методом лечения (именно лечения, а не профилактики) этой патологии является лазеркоагуляция сетчатки.
Цель и методика проводимого лазерного лечения предусматривают коагуляцию (прижигание) наиболее несостоятельных, «протекающих» сосудов сетчатки и, возможно, создание временных путей оттока скопившейся внутрисетчаточной жидкости.
Рассматривая, насколько необходимо и целесообразно проведение лазерного лечения по поводу диабетического макулярного отека, хирург решает следующие вопросы:
- насколько диабетический отек снижает зрение или угрожает падению функций;
- насколько перспективно лазерное лечение на данной стадии процесса;
- возможно ли технически провести лазерное лечение.
Вопрос первый. Как показали многолетние обширные исследования в США (ETDRS), не всякий отек центральной области сетчатки необходимо и целесообразно коагулировать. На основании этих наблюдений были сформулированы определенные показания и разработаны специальные методики лазерного лечения этой патологии.
Для каждого пациента этот вопрос решается индивидуально и только врачом. Лазерное лечение не проводится в случаях, если отек центральной области сетчатки незначителен, а процесс по данным нескольких осмотров стабилен.
Лазеркоагуляция также не показана, если зона отека расположена не в самом центре сетчатки, а эксцентрично и зрению не угрожает. В обоих случаях рекомендовано наблюдение пациента и осмотр глазного дна с широким зрачком каждые 3 месяца.
Довольно часто при решении вопроса о проведении лазерного лечения предварительно проводится специальное исследование сосудов сетчатки, называемое флюоресцентная агниография (ФАГ). Внутривенно вводится вещество-краситель (флюоресцеин) и делается серия фотографий глазного дна.
Краситель, заполняя сосуды сетчатки, выявляет наиболее «слабые» места и участки просачивания. Именно они впоследствии и будут являться «объектами» работы лазерного хирурга.
К сожалению, иногда при флюоресцентной ангиографии обнаруживается преобладание процесса гибели, запустевания сосудов над процессами просачивания. Это один из неблагоприятных вариантов течения патологии.
В таких случаях наблюдается распространенная гибель нервных элементов сетчатки, острота зрения низкая, лазерное лечение, как правило, бесперспективно.
Вопрос второй. Лазерное лечение при данной патологии — это попытка стабилизировать процесс. Как правило, острота зрения после лазеркоагуляции не улучшается.
Это связано с тем, что снижение зрения при диабетическом отеке обусловлено не только разрывом связей между клетками скопившейся жидкостью, но и гибелью части нервных элементов сетчатки.
Вопрос третий. Иногда при многолетнем процессе, в сетчатке накапливается значительное количество жидкости и белково-жировых отложений. Сетчатка значительно утолщена, иногда массивные твердые экссудаты откладываются в самом центре макулярной области.
В таких случаях проведение лазеркоагуляция сетчатки невозможно технически. И, как правило, в этих случаях большинство световоспринимающих клеток сетчатки погибло, поэтому лазерное лечение бесперспективно.
Безусловно, диабетическое поражение области желтого пятнаявляется тяжелой патологией. Но даже при самом выраженном процессе не наблюдается полной слепоты. Люди могут ориентироваться дома, в знакомой обстановке, способны к самообслуживанию.
По данным многолетних обширных исследований, проведенных в США, уровень сахара крови влияет на течение непролиферативной стадии диабетической ретинопатии. Доказано, что постоянный гликемический контроль замедляет и облегчает течение непролиферативной фазы процесса и замедляет ее переход в более тяжелую пролиферативную стадию.
msdmanuals.com, institutmacula.com, endocrin-patient.com, ophthalmojournal.com, rmj.ru



Комментарии: